東京大学大学院 医学系研究科加齢医学 教授 秋下雅弘先生インタビュー「地域における総合的な在宅医療福祉システムの導入とそれに対応する情報システムの開発」(第2回)
団塊の世代が75歳になる「2025年問題」まで、あと10年になりました。しかし高齢者の病気を専門に診る老年病科はまだ数が少なく、いくつもの病気を抱える高齢者に対して治療や投薬の一元化をはかることも、診療科の枠を超えて連携する体制作りも、十分とは言えません。インタビュー第1回では地域社会において医療と介護がシームレスな連携を果たした『柏モデル』についてご説明いただきました。第2回は、秋下先生の専門分野である老年医学の詳しい内容と課題、要介護に繋がる病気を予防する方法などについて、お伺いしました。
「助成研究者個人ページへ」

1985年東京大学医学部卒業。東京大学医学部老年病学教室助手、ハーバード大学研究員、杏林大学医学部高齢医学助教授を経て、東京大学大学院医学系研究科教授になり、現在に至る。高齢社会総合研究機構副機構長。高齢者の生活習慣病や適切な薬物使用、老化と性ホルモンなどについても研究を行い、日本老年医学会で薬物療法のガイドラインを作成した。著書に『男が40を過ぎてなんとなく不調を感じ始めたら読む本』(メディカル・トリビューン社)、『高齢者のための薬の使い方』(ぱ-そん書房)『薬は5種類まで 中高年の賢い薬の飲み方』(PHP新書)などがある。
http://www.h.u-tokyo.ac.jp/geriatrics/
まずは、全国でも数少ない『老年病科』に入局された経緯について教えてください。
私の専門は循環器でしたが、卒後の臨床研修を終えた当時、東京大学医学部附属病院(以下東大病院)の内科は『第一内科』『第二内科』『第三内科』というふうに臓器別に分かれていなかったことと、高齢者医療にも興味があったことから、『老人科』を選択しました(当時はまだ『老年病科』という名称ではなかった)。
老人科の患者さんは65歳〜74歳の前期高齢者が主でした。とはいえ、ほとんどの患者さんが複数の疾患を抱えていたため“多病の高齢者を診る”という視点は早い時期に身に付きました。
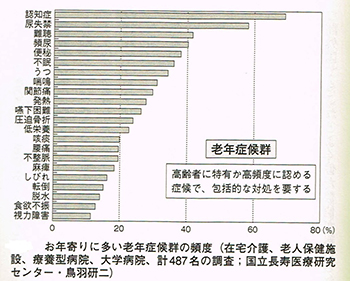 次第に人口の高齢化が進み、老人科の年齢層が後期高齢層へとシフトしていくと、患者さんが抱えている病気の数も増えていきました。高い頻度で認められる症候としては、認知症や尿失禁、難聴、便秘、不眠、嚥下障害、転倒などが挙げられます。
次第に人口の高齢化が進み、老人科の年齢層が後期高齢層へとシフトしていくと、患者さんが抱えている病気の数も増えていきました。高い頻度で認められる症候としては、認知症や尿失禁、難聴、便秘、不眠、嚥下障害、転倒などが挙げられます。
一方で、内科は『呼吸器内科』『消化器内科』など臓器別の診療科が立ち上がっていきました。同時に「私が担当する病気ではないので、○○科で診察を受けて下さい」と、専門分野以外は診ない医師が増えてきました。
老人科の患者さんは65歳〜74歳の前期高齢者が主でした。とはいえ、ほとんどの患者さんが複数の疾患を抱えていたため“多病の高齢者を診る”という視点は早い時期に身に付きました。
 次第に人口の高齢化が進み、老人科の年齢層が後期高齢層へとシフトしていくと、患者さんが抱えている病気の数も増えていきました。高い頻度で認められる症候としては、認知症や尿失禁、難聴、便秘、不眠、嚥下障害、転倒などが挙げられます。
次第に人口の高齢化が進み、老人科の年齢層が後期高齢層へとシフトしていくと、患者さんが抱えている病気の数も増えていきました。高い頻度で認められる症候としては、認知症や尿失禁、難聴、便秘、不眠、嚥下障害、転倒などが挙げられます。一方で、内科は『呼吸器内科』『消化器内科』など臓器別の診療科が立ち上がっていきました。同時に「私が担当する病気ではないので、○○科で診察を受けて下さい」と、専門分野以外は診ない医師が増えてきました。
その場合、高齢の患者さんは複数の診療科に通院しなければならないため、時間・体力ともに負担が倍増します。
そうです。高齢者の専門医、かかりつけ医としては、自分の患者さんが認知症になったときに「物忘れ外来を受診してください」と勧めて、内科の治療だけを行うというわけにはいきません。老人科が老年病科になったころには「高齢者の病気を診る」ではなく「病気を持った高齢者を診る」という意識がより鮮明になりました。
また、1995年に大学院講座制へ移行した際に、大規模な改組がありました。老年病科は引き続き内科診療部門の所属となりましたが、老年病学を研究する大学院講座としての『加齢医学講座』がどの専攻に所属すべきか議論が行われ、産婦人科・小児科・小児外科とともに『生殖・発達・加齢医学専攻』を新たに開設することになりました。高齢者の病気や加齢現象について、生物が成長する“時間”を基軸に把握するためです。
また、1995年に大学院講座制へ移行した際に、大規模な改組がありました。老年病科は引き続き内科診療部門の所属となりましたが、老年病学を研究する大学院講座としての『加齢医学講座』がどの専攻に所属すべきか議論が行われ、産婦人科・小児科・小児外科とともに『生殖・発達・加齢医学専攻』を新たに開設することになりました。高齢者の病気や加齢現象について、生物が成長する“時間”を基軸に把握するためです。
高齢者の病気そのものではなく、生まれて成長し、高齢者になって病気に至るまでの流れに注目する、ということですか。
高齢者の病気の多くは、若いころから積み重ねてきた生活習慣や食生活などに原因があります。
たとえば最近の研究で、アルツハイマーの危険因子に糖尿病や高血圧が含まれていることが分かりました。つまり中年期にメタボリックシンドローム対策を行い、高脂血症や高血糖、高血圧を予防・管理することで、脳卒中や心筋梗塞などの心血管病を防ぐだけではなく、将来の認知症リスクを軽減する効果も期待できるのです。
認知症は高齢者の病気です。しかし内科や産婦人科などの幅広い診療科、または健康機器や健康食品業界などでもメタボ対策がもたらす効果を啓発していけば、10年後、20年後の認知症患者を減らすことができるはずです。
たとえば最近の研究で、アルツハイマーの危険因子に糖尿病や高血圧が含まれていることが分かりました。つまり中年期にメタボリックシンドローム対策を行い、高脂血症や高血糖、高血圧を予防・管理することで、脳卒中や心筋梗塞などの心血管病を防ぐだけではなく、将来の認知症リスクを軽減する効果も期待できるのです。
認知症は高齢者の病気です。しかし内科や産婦人科などの幅広い診療科、または健康機器や健康食品業界などでもメタボ対策がもたらす効果を啓発していけば、10年後、20年後の認知症患者を減らすことができるはずです。
高齢者の病気を防ぐためには、そこに至るまでの幅広い年齢層を巻き込んでいく必要があるのですね。
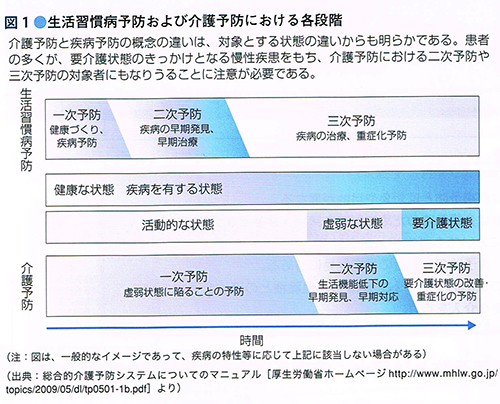
その通りです。たとえば前回お話ししたフレイル(虚弱:移動能力や筋力の低下、体重の減少や疲労感などが起こること)から要介護状態になることを防ぐためには、適度な運動とバランスの良い食事で元気な状態を保てるよう指導すること、少しでもフレイルの兆候があれば早期介入していくことが重要です。
フレイルの兆候は老年病科だけではなく、内科や整形外科の医師、在宅医療を支える訪問看護師や、介護施設のケアスタッフ、保健センターの保健師なども発見することができます。より多くの場所で、多くの人々が意識を向けることで、早期発見・早期介入が実現できるでしょう。
また、フレイルと同様に老年医学会で啓発と対策を呼びかけているのが、フレイルの一部でもあるサルコペニアです。これは全身の筋肉量と筋力が減少し、身体機能障害、生活の質(QOL)の低下などを引き起こす症候群です。
フレイルの兆候は老年病科だけではなく、内科や整形外科の医師、在宅医療を支える訪問看護師や、介護施設のケアスタッフ、保健センターの保健師なども発見することができます。より多くの場所で、多くの人々が意識を向けることで、早期発見・早期介入が実現できるでしょう。
また、フレイルと同様に老年医学会で啓発と対策を呼びかけているのが、フレイルの一部でもあるサルコペニアです。これは全身の筋肉量と筋力が減少し、身体機能障害、生活の質(QOL)の低下などを引き起こす症候群です。